新医改下我国促进罕见病药品可及性的激励政策体系及其影响分析*
来源:优秀文章 发布时间:2023-02-12 点击:
赵宇航,黄锐,王青婷,徐家童,张雯雯,龚时薇
(华中科技大学同济医学院药学院,武汉 430030)
最近,全球首个靶向治疗脊髓性肌萎缩症(spinal muscular atrophy,SMA)罕见病的“天价救命药”——诺西那生钠注射液,经过国家医疗保障局药品准入谈判,该药的价格从每针70万降至3.3万元。2022年初,浙江、山东、广东、湖北、安徽等多省份的首批SMA患者开始进行接受该罕用药的治疗,极大地促进我国SMA罕见病患者用药的可及性和生活质量的改善。“人民健康至上,每一个小群体都不该被放弃”,从这个高价罕用药首次纳入《国家基本医疗保险药品目录》[1],让人们看到了我国政府为提高罕见病患者用药保障的决心。
党的十八大提出要把健康中国建设上升为国家战略,把健康置于优先发展的位置。党的十九大报告正式提出“实施健康中国战略”。国务院发布的《“健康中国2030”规划纲要》[2]首次明确指出要完善我国的罕见病用药保障政策,之后发布的《十三五深化医药卫生体制改革规划》也再次指出加快防治罕见病等临床急需新药的审评审批,解决好“孤儿药”用药的供应问题[3]。2019年,我国新修订的《药品管理法》首次明确国家鼓励治疗罕见病新药研制[4]。促进我国罕见病患者的用药保障已经成为了新时代深化医药卫生体制改革重要方向之一。2022年3月5日,李克强总理在《政府工作报告》中再次指出提高医疗卫生服务能力,加强罕见病研究和用药保障[5]。本文拟通过对我国近些年采取的一系列促进罕见病治疗药品可及性的激励政策的影响分析,为我国罕见病事业发展提供有价值的建议。
1.1资料来源
1.1.1罕见病用药激励政策 促进我国罕见病治疗药品的可及性政策来自国务院、国家卫生健康委员会、国家药品监督管理局、国家医疗保障局官方网站。
1.1.2罕见病及其治疗药品目录的确定 我国的121种罕见病来自2018年5月国家卫生健康委员会等五部门联合发布了《第一批罕见病目录》[6]。罕见病治疗药品参考《罕见病诊疗指南(2019版)》[7]、国家药品监督管理局发布的历年《药品审评报告》[8]、地方医疗保障局发布的罕见病药品目录[9]、美国食品药品监督管理局(FDA)[10]、欧洲国际罕见病联盟(Orphanet)罕用药检索官方网站[11]和相关文献报道[12-14],获取我国121种罕见病的治疗药品目录。
1.1.3药品价格信息的确定 药品的价格来自药智网发布的药品中标价格信息(中标时间为2021年12月1—12月31日)[15]。药品价格选择和确定原则:选取所有企业药品中单位剂量单价最低的药品价格。进口药品剂型按国外罕用药的商品名的企业药品说明书中的剂型确定。
1.2研究方法 药品的可及性依据WHO对基本药物可及性界定,包含药品可获得性和可负担性的含义。药品的可获得性是指患者能使用得到药品可能性的程度,本研究中采用罕用药在我国的上市数量来衡量。
药品的可负担性是患者在经济上能负担得起药品费用的程度,本研究中药品可负担性的衡量结合家庭灾难性卫生支出的含义来确定。家庭灾难性卫生支出的判断标准是家庭自付的卫生支出在家庭非食品性消费支出中占的比例超过40%[16]。中国居民的人均可支配收入是居民可用于最终消费支出和储蓄的总和,即居民人均可用于自由支配的收入。在这里将家庭非食品性消费支出按居民的可支配收入计算。家庭自付的罕见病治疗药品的支出是患者使用罕用药1年的花费。如果罕用药1年的花费超过可支配收入的40%,即认为不可负担。根据《中国统计年鉴》报道[17],2019年全国居民人均可支配收入30 733元,2021年城镇居民人均可支配收入35 128元。
家庭灾难性卫生支出=(药品年用量×单位药品价格×患者的自付比例)÷居民年可支配收入。其中,属于国家基本医疗保险甲类和乙类目录收载的药品分别按5%和30%的自付比例计算。
2.1我国促进患者罕用药可及性的激励政策体系 截至2021年,我国至少发布了15项涉及促进罕见病治疗药品可获得性和可负担性的激励政策,其中包括全国人民代表大会常务委员会修订并通过《药品管理法》,国务院颁布的6项相关激励政策和国务院下属的各部委颁布的8项相关激励与优惠政策。这些政策围绕罕用药的研发创新、加快审评审批、保障及时地生产流通供应和提高医疗保障水平等环节展开,力求全方位、多角度的促进我国患者罕用药的可及性。
我国现行的主要激励政策体系目录见表1[18-20]。

表1 我国促进罕用药可获得性和可负担性的现行主要激励政策目录 Tab.1 Catalogue of current marh incentive policies for inproving the availability and affordablity of orphan drugs in China
2.2我国罕见病治疗药品的可获得性水平
2.2.1我国罕见病治疗药品上市的发展趋势 2018年我国颁布的121种罕见病中,截至2018年12月,可治疗的罕见病53种,我国上市83种药品[21];
2020年5月,根据佛山市医疗保障局发布的罕见病救助药品目录显示[9],国内可治疗的罕见病已增加至61种,对应86种治疗药品和7种特殊食品。本研究结果显示,截至2021年末,121种罕见病中我国已经上市针对103种罕见病的药品150种。自2018年罕见病目录颁布以来,我国有药可治的罕见病比例从43.8%上升到77.7%,药品从83个增加到150个(增长率80.7%)。
2.2.2我国罕见病治疗药品的可获得性分布 我国颁布的121种罕见病中,目前在国内可获得治疗药品的罕见病达到103种,可获得的药品数量为150种;
然而仍然有18种罕见病无法获得治疗药品,有5种罕见病国外有药,国内无药。与国外相比,我国有89种罕见病可获得与之相同的治疗药品,药品数量为93种;
有50种罕见病在国内可获得治疗药品,但无国外最新上市的新药76种。值得注意的是,2021年国内有9种药品首次获批上市,可治疗的罕见病适应证数量多达14种。见表2。
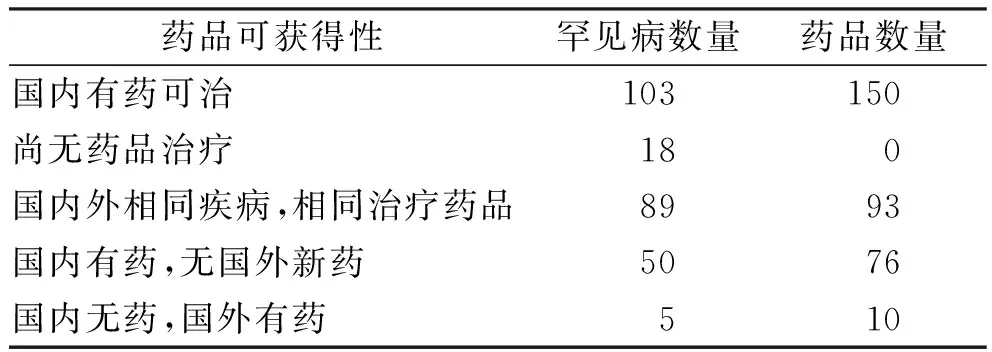
表2 我国罕见病的药品可获得性分布 Tab.2 Distribution of availability of orphan drugs in China 种
2.2.32016—2021年我国加快上市审评审批的罕见病治疗药品 2016—2021年我国共批准上市罕见病治疗药品58个,从2016年5个增加到2021年18个,呈现逐年上升的趋势。目前我国平均每年上市10个罕用药,其中进口药品平均8个。总体上,属于我国自主生产上市的国产药品有12种,占比20.7%;
进口药品有48种,占比82.8%,其中有2种药品既有国产药品又有进口药品。2016年,国家药品监督管理局正式启动对罕见病治疗药品的优先审评审批措施,之后2018年又启动临床急需境外新药审评审批的加快政策。截至2021年,纳入优先审评审批程序的罕用药达到36个(占总数的62.1%),纳入临床急需加快审评审批程序18个(占总数的31.0%),其中有9种罕用药同时获得临床急需加快审评审批和优先审评审批。在这些获得加快上市审评资格的罕见病药品中,治疗的主要罕见病为血友病、特发性肺动脉高压、黏多糖贮积症、帕金森病、多发性硬化症、纯合子家族性高胆固醇血症等。见图1。
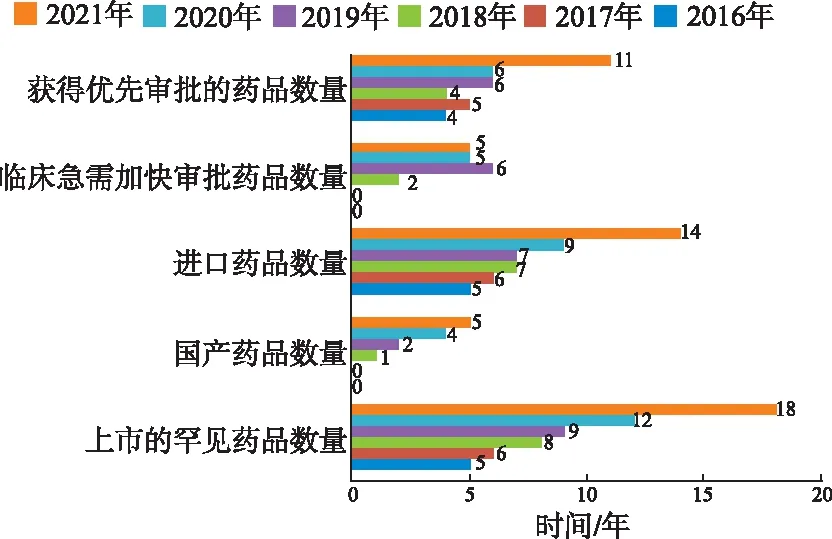
图1 2016—2021年我国上市罕用药的审批类型与数量Fig.1 Type and number of reviews and approvals of orphan drugs marketed in China from 2016 to 2021
2.3我国上市罕见病治疗药品的供应与保障水平
2.3.1我国上市罕见病治疗药品的集中招标采购和国家基本医疗保险纳入状况 我国上市的150个罕见病治疗药品共涉及167个相同给药途径不同剂型的药品,这些药品在省级公立医院集中招标采购体系中的比例高达95.2%,被2021年国家基本医疗保险甲类目录覆盖率21.0%,乙类覆盖率52.1%。35个罕见病治疗药品获得进口免税优惠。32个罕见病治疗药品纳入2021年国家基本医疗保险药品谈判目录。
2.3.2灾难性支出罕用药的价格和可负担性变化 在167个罕用药中有159个药品通过省级公立医院集中招标平台采购,这些药品的平均中标单位价格为1792元,最高价格为每支63 800元(利司扑兰口服溶液用散),最低价格为每片0.042元(泼尼松片)。其中,单价超过1万元的罕用药有9个,分别为利司扑兰口服溶液用散、诺西那生钠注射液、注射用伊米苷酶、艾美赛珠单抗注射液、艾度硫酸酯酶β注射液、苯丁酸钠颗粒、布罗索尤单抗以及奥法妥木单抗;
单价超过一千元的罕见病治疗药品有25个。
根据周盛明等[13]研究报道和本研究数据的可得性,计算2021年相比2020年18个家庭灾难性支出的罕见病治疗药品的价格变化和灾难性支出的变化结果,具体见表3。2020年家庭灾难性支出排名前5位的罕见病治疗药品分别为伊米苷酶、阿糖苷酶α、重组凝血因子Ⅸ、重组人凝血因子Ⅷ、沙丙蝶呤,患者使用以上罕见病治疗药品1年的花费分别为居民的可支配收入的150.9,103.1,64.2,36.4,17.0倍,排名第18位的罕见病治疗药品为利鲁唑,居民灾难性支出倍数为0.50倍,平均值达到22.81倍居民平均可支配收入,2021年,这些药品的居民灾难性支出倍数平均值降低为19.01倍居民平均可支配收入。

表3 2020—2021年间18个罕用药的灾难性支出的变化情况 Tab.3 Changes in catastorphic expenditures of 18 orphan drugs from 2020 to 2021
2021年12月家庭灾难性支出与2020年1月相比,调整药品价格后18种药品居民灾难性支出倍数均有所降低,平均降低幅度达到3.8倍居民平均可支配收入。其中,15种药品经医保报销后居民灾难性支出倍数再次得到降低,其中,雷沙吉兰在2021年药品价格调整后已不再构成家庭灾难性支出。对2021年国家基本医疗保险乙类目录收载的罕用药进行报销补偿计算后发现,平均降低幅度达到8.33倍居民平均可支配收入。其中有7个药品患者自付支出已经不再构成家庭灾难性支出,分别为雷沙吉兰、安立生坦、波生坦、依洛尤单抗、屈昔多巴、恩他卡朋双多巴、利鲁唑。
3.1我国罕用药上市数量和速度明显加快 1983年美国首次建立了《罕用药法案》,被FDA认为是改善人群健康最具影响力和效果的政策之一。有研究显示,针对罕见病治疗药品的研发激励制度可以有效提高药品的可获得性[22-23]。2013年起,我国开始实行罕见病治疗药品加快审评审批制度,之后建立罕用药上市优先审评审批和临床急需的罕见病新药绿色通道。本研究显示,这些加快审批政策已经快速提高了我国罕见病治疗药品的上市数量与速度。目前每年通过临床急需加快审评审批程序上市的罕见病治疗药品平均5~6种。与此同时,在我国政府支持下罕见病治疗药品的自主研发也进步明显[24]。国产罕用药上市数量不断在增加,2016—2021年上市的国产罕见病治疗药品共有12种,占全部上市罕见病治疗药品的20.7%。2022年1月,药品注册管理和药品上市后监管工作会议指出鼓励罕见病药物研发是2022年药品注册管理重点工作[25]。
3.2医保谈判和保险覆盖能显著提高患者的可负担性 长期以来,许多价格高昂的罕见病治疗药品为罕见病患者及家庭造成了极大的经济负担,如治疗戈谢病的伊米苷酶冻干粉针剂每支达20 700元,且需要终身使用,2018—2020年上海6例戈谢病患者使用伊米苷酶费用便达到3634.75万元,平均每年约1200万元[26]。在本次研究中纳入的18种罕见病治疗药品中,有7种药品在医保报销后不再构成家庭灾难性支出;
此外,还有8种药品经医保报销后居民灾难性支出倍数得到一定程度的降低,如治疗特发性肺纤维化的乙磺酸尼达尼布软胶囊(维加特®)2020年湖北省药品集中采购中标价格为7900余元,患者使用该药品1年的花费是居民的可支配收入的8.15倍,经2021年价格调整与医保报销后可降低至2.24倍。国家医疗保险的药品谈判纳入制度和集中带量采购措施已经使得罕见病患者获得罕用药品的费用大大降低,罕见病患者的用药可负担性得到明显提高。
3.3高值罕见病用药的可负担性要考虑多层次医疗保障体系的构建 近年来,如何使罕见病患者能够切实获得可负担的药品,真正满足患者用药需求,成为国际社会关注的重要议题之一[27]。我国目前已有一部分罕见病治疗药品的费用显著降低,但仍然有许多治疗罕见病的原创新药的价格居高不下且尚无可替代的仿制药。全国已有10多个省(市)出台政策并引入社会力量保障罕见病高值用药[28]。2020年中共中央国务院关于深化医疗保障制度改革的意见中指出建立罕见病多层次医疗保障体系。构建以基本医疗保险为主体,医疗救助、补充医疗保险、商业健康保险、慈善捐赠等多渠道相结合的多层次医疗保障和综合救助体系,将是提升患者对罕用药可负担性的重要途经。
猜你喜欢 灾难性支配上市 10.59万元起售,一汽奔腾2022款B70及T55诚意上市车主之友(2022年4期)2022-11-2514.18万元起售,2022款C-HR上市车主之友(2022年4期)2022-08-2712.99万元起售,UNI-V 2.0T正式上市,UNI-V iDD全球首秀车主之友(2022年4期)2022-08-27科学家说地球变暖速度比以前认为的要快,而避免灾难性后果的窗口期即将结束英语文摘(2021年10期)2021-11-22家庭金融风险、主观幸福感与灾难性医疗支出——基于CFPS面板数据的分析潍坊学院学报(2021年4期)2021-11-20被贫穷生活支配的恐惧意林(2021年9期)2021-05-28跟踪导练(四)4时代英语·高一(2019年1期)2019-03-13基于决策空间变换最近邻方法的Pareto支配性预测自动化学报(2017年2期)2017-04-04随心支配的清迈美食探店记Coco薇(2016年8期)2016-10-09综合发力 化解灾难性医疗风险中国卫生(2015年7期)2015-11-08推荐访问:可及 罕见 医改推荐文章