脓毒症中医证型分布、病原学特征及T淋巴细胞亚群与预后的相关性研究
来源:优秀文章 发布时间:2023-04-08 点击:
李乐, 罗苑苑, 温敏勇
(1.广州中医药大学第一临床医学院,广东广州 510405;
2.广州中医药大学第一附属医院,广东广州 510405)
脓毒症(sepsis)是机体对感染反应失调从而导致危及生命的器官功能障碍的疾病[1],因其较高的发病率和病死率,且伴随着巨大的社会经济负担,已成为现代医学危急重症研究领域的难点与热点。20余年来,脓毒症专家共识已从1.0版更新到了3.0版,但其发病率与病死率并未得到明显控制[2]。每年全球仍新增数百万脓毒症患者,其中超过1/4的患者死亡[3]。相关研究[4]表明,发达国家的脓毒症病死率为17%;
与此同时,一项纳入全国44家医院重症医学科(ICU)的研究提示,我国的脓毒症病死率高达35.5%,且脓毒症的经济负担较大[5]。
当前,有关脓毒症的发病机制仍未完全阐明,既往认为脓毒症与全身炎症反应失控从而引发的炎症风暴密切相关。但随着研究的不断深入,研究者发现单纯从减少炎症因子的产生方面干预并不能显著改善脓毒症造成的器官功能损害和降低病死率[6],且炎症信号因子难以监测。有学者观察到,脓毒症过程中参与免疫反应的免疫细胞大量凋亡,并以T淋巴细胞下降较为明显,提出由免疫细胞凋亡导致的免疫抑制可能与脓毒症的发生发展相关[7-9],进而认为脓毒症是感染与机体免疫反应之间的博弈,是促炎与抗炎机制共同作用的复杂免疫过程[10]。
脓毒症归属于中医学“外感热病”“温毒”“喘脱”“厥证”等范畴[11-13],其发病与热毒、正虚、血瘀、痰浊等诸多因素相关。随着对病机认识的深入,逐步形成了辨治脓毒症“四证四法”的共识[14]。但临床情况诡谲,卫气营血、脏腑、八纲、病因等不同辨证方法综合应用各有优势。本研究主要回顾性分析86例脓毒症患者中医证型分布、病原学特征及T淋巴细胞亚群与预后的相关性,以期为脓毒症的辨证施治与预后提供临床参考。
1.1 研究对象及分组 采取回顾性分析方法,纳入2020年1月至2022年1月在广州中医药大学第一附属医院ICU住院,且符合脓毒症专家共识3.0诊断标准的脓毒症患者,共86例。其中,男性51例,女性35例;
年龄21~92岁,<60岁的中青年患者33例,≥60岁的老年患者53例。根据脓毒症病程分期分为脓毒症组33例和脓毒症休克组53例。
1.2 诊断标准
1.2.1 西医诊断标准 参照《The Third International Consensus Definitions for Sepsis and Septic Shock(Sepsis-3)》[1]中的脓毒症诊断标准:感染+序贯器官衰竭评分(SOFA)>2分。感染的判定包括[14]:①急性发热或低体温(72 h内);
②白细胞变化(升高或降低);
③C反应蛋白(CRP)、白细胞介素6(IL-6)升高;
④降钙素原(PCT)、血清淀粉样蛋白A(SAA)、肝素结合蛋白(HBP)升高;
⑤有明确或可疑感染部位。满足①~③任意两项且④有明确结果,或⑤有可疑感染部位则为确认感染;
如满足①~③任意一项,④无确定结果,或⑤有可疑感染部位则为疑似感染。
1.2.2 中医辨证标准 参照《中国脓毒症早期预防与阻断急诊专家共识》[14]、国家质量技术监督局《中医临床诊疗术语·证候部分》[15]及第五版《中医诊断学》[16]。①肺脾气虚证:神疲乏力,倦怠懒言,咳痰清稀或白,咳声低微,纳差腹胀,舌淡苔白或薄白,舌边齿印,脉细或虚;
②痰热壅肺证:身热喘咳,痰黄质粘,咳声重浊,小便黄,大便干结,舌红苔黄或黄腻,脉滑数;
③热毒炽盛证:高热神昏,烦渴欲饮,二便不利,甚则皮下瘀点,舌红或绛,苔黄燥或焦黑,脉弦数或细数;
④阴竭阳脱证:神昏不应,四肢厥冷,喘脱欲绝,二便失禁,舌淡或淡红,苔白或薄白,脉沉细、微或细数。
1.3 纳入标准 ①临床诊断符合Sepsis-3的脓毒症诊断标准;
②2020年1月至2022年1月在广州中医药大学第一附属医院ICU住院治疗;
③有关淋巴细胞免疫功能分析、血分析等临床资料完整的患者。
1.4 排除标准 ①淋巴细胞免疫功能分析、血分析等临床资料不完整的患者;
②年龄小于18岁的患者;
③妊娠期或哺乳期妇女。
1.5 研究方法 收集86例脓毒症患者的基本信息及临床观测指标,分析脓毒症患者中医证型分布情况、病原学特征,以及T淋巴细胞亚群与脓毒症患者预后之间的相关性。资料采集通过住院病历系统、检验查询系统及电话随访获得。中医辨证分型由2位副高及以上职称的中医或中西医结合医师分别独立进行,如两者辨证结果不一致,则指定由第3名主任医师进行判定。
1.6 观察指标 脓毒症患者一般基本信息及入住ICU 24 h内实验室辅助检查指标,包括:性别、年龄、28 d预后、疾病分期、中医辨证分型、体温、心率、白细胞(WBC)、C反应蛋白(CRP)、中性/淋巴细胞比值(NLR)、D-二聚体、血乳酸(Lac)、CD4+淋巴细胞计数(CD4+)、CD8+淋巴细胞计数(CD8+)、CD4+/CD8+淋巴细胞比值(CD4+/CD8+)、SOFA评分,急性生理与慢性健康评分系统Ⅱ(APACHEⅡ)评分、病原体培养结果。
1.7 统计方法 应用SPSS25.0统计软件对数据进行统计分析。计量资料服从正态分布以均数±标准差(±s)表示,组间比较采用两独立样本的t检验;
不符合正态分布以中位数和四分位数[M(P25,P75)]表示,差值用中位数和95%可信区间[M(95%CI)]表示,组间比较采用非参数秩和检验。计数资料用率或构成比表示,组间比较采用卡方检验。相关性分析采用Pearson分析和Spearman分析。以P<0.05为差异有统计学意义。
2.1 脓毒症患者感染分布情况 本研究纳入的86例脓毒症患者中,感染部位主要集中在肺部、尿路、腹腔、血流、胆道5处。其中,肺部感染占比最高,达到54.7%(47/86);
其他依次为尿路感染[22.1%(19/86)]、腹腔感染[9.3%(8/86)]、血流感染[9.3%(8/86)]、胆道感染[4.6%(4/86)]。肺部感染患者以革兰阴性菌感染为主,肺炎克雷伯菌、鲍曼不动杆菌、铜绿假单胞菌为前3种最常见的致病细菌;
有31.9%(15/47)的肺部感染患者合并真菌感染,白色假丝酵母菌、嗜麦芽糖寡养单胞菌、热带假丝酵母菌为前3种最常见的致病真菌。尿路感染患者以革兰阴性菌感染为主,铜绿假单胞菌、大肠埃希菌、肺炎克雷伯杆菌为该类型感染的前3位致病菌。结果见表1。
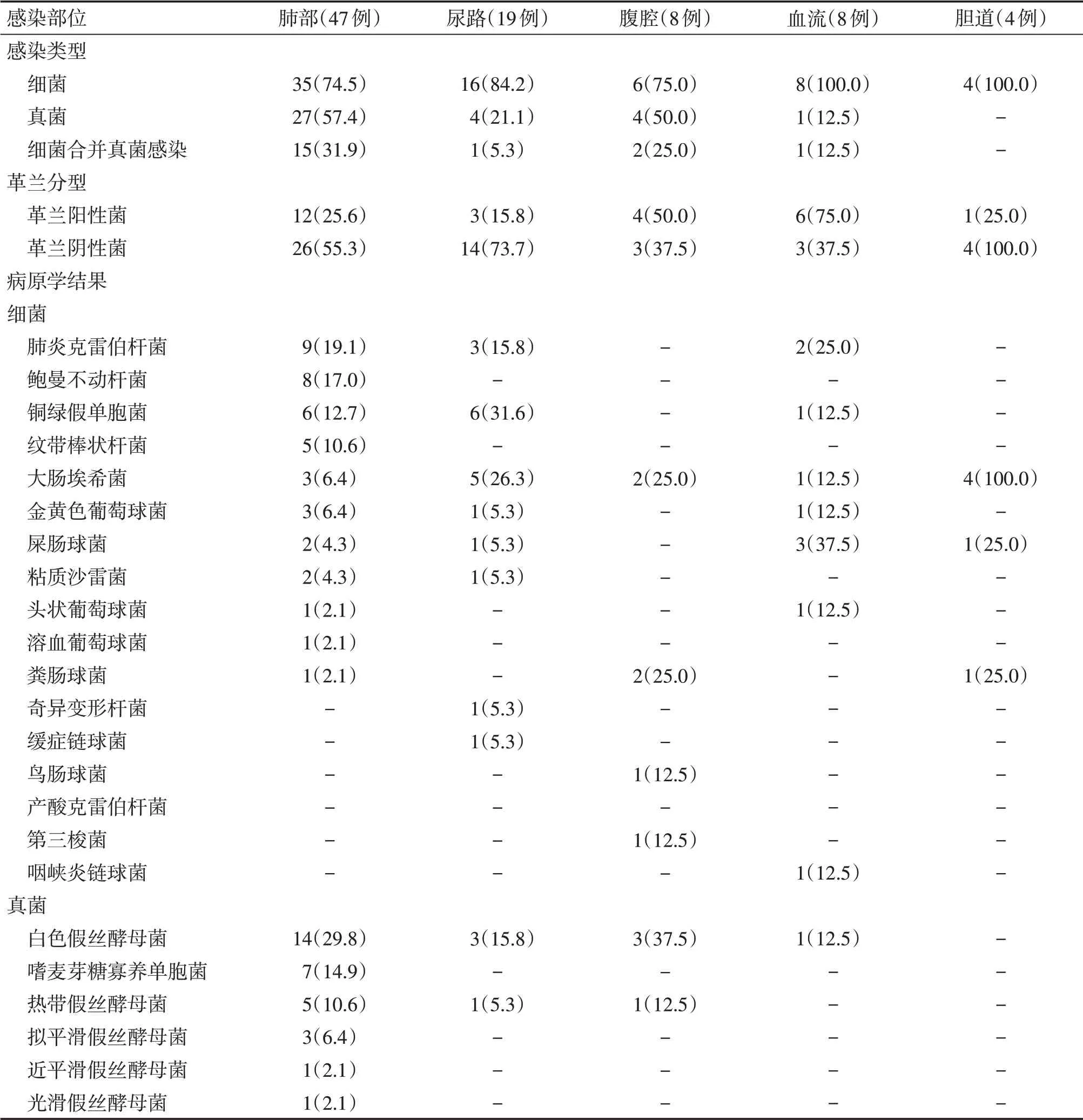
表1 86例脓毒症患者感染分布情况Table 1 Distribution of infections in 86 patients with sepsis [例(%)]
2.2 脓毒症患者中医证型分布情况 86例患者中,肺脾气虚证13例,热毒炽盛证25例,痰热壅肺证15例,阴竭阳脱证33例。其中,以阴竭阳脱证占比(38.4%)最高,其次是热毒炽盛证(29.1%)和痰热壅肺证(17.4%),肺脾气虚证占比最低(15.1%)。结果见图1。
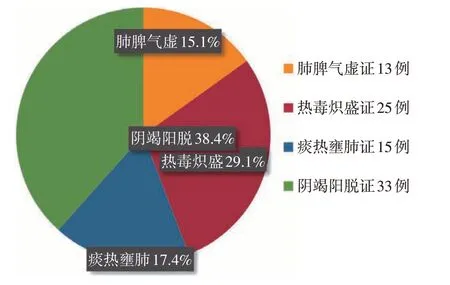
图1 86例脓毒症患者中医证型分布Figure 1 Distribution of the TCM syndrome types in 86 patients with sepsis
2.3 2组患者的基线资料比较 脓毒症组的33例患者中,男17例,女16例;
平均年龄(60.24±21.43)岁。脓毒症休克组的53例患者中,男34例,女19例;
平均年龄(65.70±14.89)岁。2组患者的性别、年龄(符合正态分布)等基线资料比较,差异均无统计学意义(P>0.05),具有可比性。
2.4 2组患者的预后情况比较 表2结果显示:86例脓毒症患者中,脓毒症组的死亡率为27.27%(9/33),脓毒症休克组的死亡率为52.83%(28/53),组间比较,脓毒症休克组的死亡率明显高于脓毒症组,差异有统计学意义(P<0.05)。
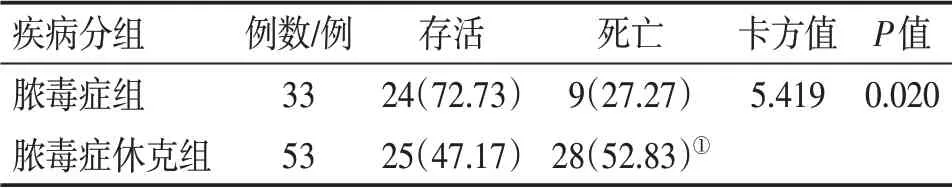
表2 2组脓毒症患者的死亡率比较Table 2 Comparison of mortality between the two groups of septic patients [例(%)]
2.5 2组患者的各项观察指标比较 2组患者的各项观察指标中,CD4+淋巴细胞、CD8+淋巴细胞、APACHEⅡ评分符合正态分布(P>0.05),采用t检验;
2组患者的WBC、CRP、NLR、D-二聚体、Lac、CD4+/CD8+、SOFA评分不符合正态分布(P<0.05),采用秩和检验。表3~表6结果显示:脓毒症休克组的CD4+、CD8+淋巴细胞水平明显低于脓毒症组,Lac、D-二聚体、SOFA评分明显高于脓毒症组,差异均有统计学意义(P<0.01);
而2组患者的APACHEⅡ评分、WBC、CRP、NLR、CD4+/CD8+比较,差异均无统计学意义(P>0.05)。
表3 2组脓毒症患者CD4+淋巴细胞水平比较Table 3 Comparison of CD4+lymphocyte level between the two groups of sepsis patients [±s,(×109·L-1)]

表3 2组脓毒症患者CD4+淋巴细胞水平比较Table 3 Comparison of CD4+lymphocyte level between the two groups of sepsis patients [±s,(×109·L-1)]
注:①P<0.01,与脓毒症组比较
疾病分组脓毒症组脓毒症休克组例数/例33 53 CD4+0.60±0.24 0.31±0.17①差值[M(95%CI)]0.30(0.21~0.38)t值6.706 P值<0.001
表6 2组脓毒症患者其他观察指标比较Table 6 Comparison of other indicators between the two groups of sepsis patients [±s或M(P25,P75)或M(95%CI)]
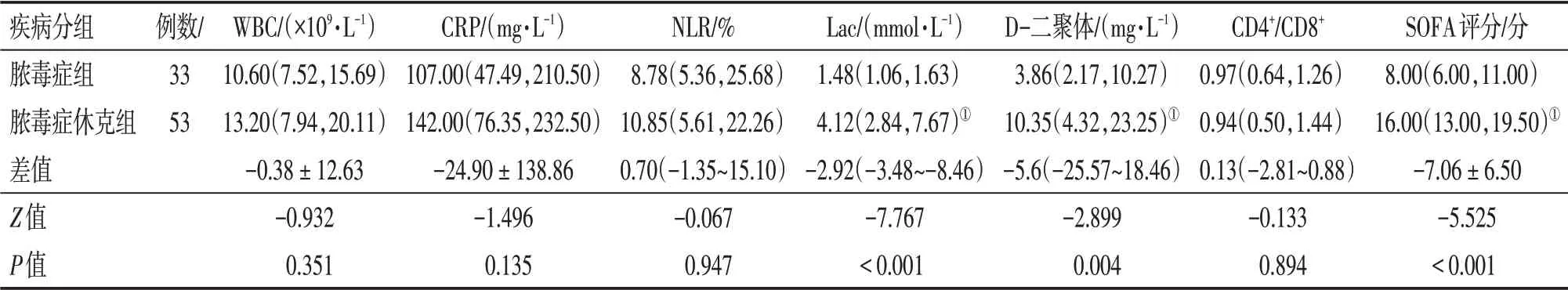
表6 2组脓毒症患者其他观察指标比较Table 6 Comparison of other indicators between the two groups of sepsis patients [±s或M(P25,P75)或M(95%CI)]
注:①P<0.01,与脓毒症组比较
疾病分组脓毒症组脓毒症休克组差值Z值P值例数/33 53 WBC/(×109·L-1)10.60(7.52,15.69)13.20(7.94,20.11)-0.38±12.63-0.932 0.351 CRP/(mg·L-1)107.00(47.49,210.50)142.00(76.35,232.50)-24.90±138.86-1.496 0.135 NLR/%8.78(5.36,25.68)10.85(5.61,22.26)0.70(-1.35~15.10)-0.067 0.947 Lac/(mmol·L-1)1.48(1.06,1.63)4.12(2.84,7.67)①-2.92(-3.48~-8.46)-7.767<0.001 D-二聚体/(mg·L-1)3.86(2.17,10.27)10.35(4.32,23.25)①-5.6(-25.57~18.46)-2.899 0.004 CD4+/CD8+0.97(0.64,1.26)0.94(0.50,1.44)0.13(-2.81~0.88)-0.133 0.894 SOFA评分/分8.00(6.00,11.00)16.00(13.00,19.50)①-7.06±6.50-5.525<0.001
2.6 CD4+、CD8+淋巴细胞、Lac、D-二聚体、SOFA评分与脓毒症患者不良预后的关系分析 CD4+、CD8+淋巴细胞符合正态分布和方差齐性,采用Pearson相关分析;
Lac、D-二聚体、SOFA评分不符合正态分布,采用Spearman相关分析。表7~表8结果显示:CD8+淋巴细胞与脓毒症患者不良预后呈负相关(P<0.05);
SOFA评分、Lac与脓毒症患者不良预后呈正相关(P<0.01);
CD4+淋巴细胞、D-二聚体与脓毒症患者不良预后无明显相关关系(P>0.05)。
表4 2组脓毒症患者CD8+淋巴细胞水平比较Table 4 Comparison of CD8+lymphocyte level between the two groups of sepsis patients [±s,(×109·L-1)]

表4 2组脓毒症患者CD8+淋巴细胞水平比较Table 4 Comparison of CD8+lymphocyte level between the two groups of sepsis patients [±s,(×109·L-1)]
注:①P<0.01,与脓毒症组比较
疾病分组脓毒症组脓毒症休克组例数/例33 53 CD8+0.66±0.15 0.32±0.15①差值[M(95%CI)]0.34(0.27~0.41)t值10.291 P值<0.001
表5 2组脓毒症患者急性生理与慢性健康评分系统Ⅱ(APACHEⅡ)评分比较Table 5 Comparison of Acute Physiological and Chronic Health Evaluation System II(APACHE II)scores between the two groups of sepsis patients(±s,分)

表5 2组脓毒症患者急性生理与慢性健康评分系统Ⅱ(APACHEⅡ)评分比较Table 5 Comparison of Acute Physiological and Chronic Health Evaluation System II(APACHE II)scores between the two groups of sepsis patients(±s,分)
疾病分组脓毒症组脓毒症休克组例数/例33 53 APACHEⅡ评分24.12±8.44 27.49±8.14差值[M(95%CI)]-3.37(-7.01~0.27)t值-1.840 P值0.069

表7 CD4+、CD8+淋巴细胞与脓毒症患者不良预后的相关性分析Table 7 Correlation of CD4+and CD8+lymphocyte levels with the poorprognosis of patients with sepsis
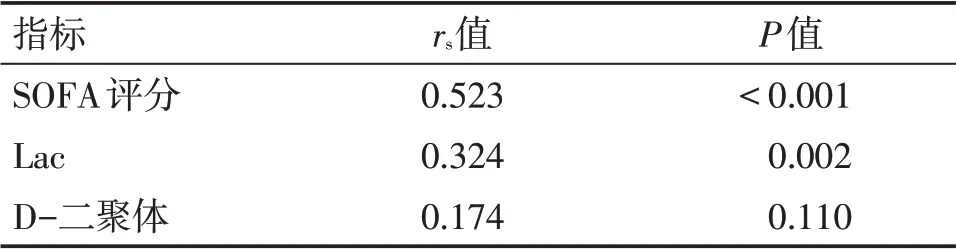
表8 SOFA评分、血Lac、D-二聚体与脓毒症患者不良预后的相关性分析Table 8 Correlation of SOFA scores,blood Lac,and D-dimer level with the poorprognosis of patients with sepsis
脓毒症(sepsis)是涉及全身多系统反应的综合性疾病,近年来脓毒症免疫功能障碍机制获得越来越多学者认同[10]。《灵枢·百病始生篇》[17]有云:“风雨寒热不得虚,邪不能独伤人”,强调自身正气不足与发病的关系,这与现代研究发现脓毒症免疫抑制的机制不谋而合。有研究[18]指出,80%以上的脓毒症患者死于免疫抑制继发的感染。因此,分析免疫细胞功能尤其是T淋巴细胞亚群的检测结果,对预测脓毒症患者的预后具有较强的临床实用价值[19-20]。
中医辨治脓毒症有减轻常规治疗副反应、提升总体疗效、改善患者生活质量、减少病死率等独特优势[11-12]。目前脓毒症的中医辨证分型尚未统一[21],多种辨证方式综合应用与临床实际情况较贴切。本研究对86例脓毒症患者进行回顾性分析,综合八纲、脏腑、病因辨证,发现其中阴竭阳脱证型的患者占比为38.4%(33/86),肺脾气虚证占比为15.1%(13/86),此两种证型在临床上以正虚表现较为突出,其余两种证型以热毒与痰热的邪实表现较为突出,这一结果与周仙仕等[22]的研究结果基本相符。
序贯器官衰竭评分(SOFA)与急性生理与慢性健康评分系统Ⅱ(APACHEⅡ)评分是广泛应用于评估脓毒症患者临床预后的评分系统。本研究结果显示:2组患者的SOFA评分比较,差异有统计学意义(P<0.01);
Pearson相关分析提示,SOFA评分与脓毒症患者不良预后存在正相关关系(P<0.01),与目前广泛认同的结论[23]相符。
T淋巴细胞亚群是近年受到关注较多的免疫细胞指标,其中CD8+淋巴细胞在脓毒症感染期间凋亡明显,与病死率相关[24]。本研究结果显示:脓毒症休克组患者CD4+淋巴细胞、CD8+淋巴细胞明显低于脓毒症组患者,差异有统计学意义(P<0.01),提示脓毒症休克期患者较脓毒症期患者具有更严重的免疫抑制。Pearson相关分析提示,CD8+淋巴细胞水平与脓毒症患者不良预后呈负相关,差异有统计学意义(P<0.05),提示CD8+淋巴细胞水平越低,脓毒症患者的免疫抑制情况越严重,死亡率越高。在其余的观察指标中,脓毒症休克组患者的Lac、D-二聚体水平均明显高于脓毒症组患者,差异均有统计学意义(P<0.01);
Spearman分析提示,Lac与脓毒症患者不良预后呈正相关,差异有统计学意义(P<0.01),提示脓毒症休克期患者存在更严重的组织缺氧以及更高死亡率[25]。APACHEⅡ评分、WBC、CRP、NLR、CD4+/CD8+淋巴细胞比值在两组间比较,差异均无统计学意义(P>0.05),这可能与本研究的样本量较小及存在选择偏倚有关。
综上所述,本研究纳入的86例脓毒症患者中,阴竭阳脱证最常见,CD8+淋巴细胞与脓毒症患者不良预后呈负相关,可作为预测脓毒症患者预后的指标。值得注意的是,在本研究中,肺部感染占总人数一半以上,且近三分之一的肺部感染患者合并真菌感染,需要引起重视。由于脓毒症病程视病情严重程度而长短不一,患者免疫功能存在动态变化,未来在脓毒症免疫动态监测方面可做进一步探索,以期对脓毒症患者预后做出更准确的判断。另外,也可纳入多中心数据做更多样本量的回顾性分析,以获得更具代表性的结论。
猜你喜欢证型二聚体脓毒症基于因子分析及聚类分析的241例感染后咳嗽中医证素证型研究世界科学技术-中医药现代化(2021年8期)2021-12-21基于自适应矩估计的BP神经网络对中医痛经证型分类的研究世界科学技术-中医药现代化(2021年12期)2021-04-19血清IL-6、APC、CRP在脓毒症患者中的表达及临床意义中华养生保健(2020年4期)2020-11-16脓毒症的病因病机及中医治疗进展中国中医急症(2019年10期)2019-05-21脓毒症早期诊断标志物的回顾及研究进展中华老年多器官疾病杂志(2016年9期)2016-04-28D-二聚体和BNP与ACS近期不良心血管事件发生的关联性中国卫生标准管理(2015年16期)2016-01-20辨证针刺治疗不同证型干眼的疗效观察中国中医眼科杂志(2015年1期)2015-12-28联合检测D-二聚体和CA153在乳腺癌诊治中的临床意义现代检验医学杂志(2015年2期)2015-02-06两种试剂D-二聚体检测值与纤维蛋白降解产物值的相关性研究现代检验医学杂志(2015年1期)2015-02-06D-二聚体检测参考区间的验证与分析现代检验医学杂志(2014年5期)2014-02-02推荐访问:病原学 淋巴细胞 预后