以胸腔积液为主要表现的纤维纵隔炎23例临床分析
来源:优秀文章 发布时间:2022-12-07 点击:
李文俊 赵燕霞 刘华 祝玉铭 范弘 胥英 马俊
胸腔积液是临床诊疗中常见的一类疾病,其病因复杂多样。纤维纵隔炎作为胸腔积液病因之一,既往案例报道中,其合并胸水发生率为9%~36%[1-3],但该病整体发病率低,临床症状多不典型,常易被漏诊或误诊而延误治疗。为提高对纤维纵隔炎患者的诊治率,现将甘肃省人民医院2017年1月到2021年7月住院患者中以胸腔积液为主要表现的23例纤维纵隔炎患者临床资料回顾性总结如下。
回顾性分析2017年1月到2021年7月甘肃省人民医院住院患者中以胸腔积液为主要表现的23例纤维纵隔炎患者,其中男14例,女9例。所有患者的诊断均参照欧洲心胸外科协会关于纵隔炎预防和管理的专家共识和美国放射性杂志关于纤维纵隔炎的影像学检查[4-5]:纵隔内局限或弥漫性纤维组织增生,可伴钙化点及淋巴结肿大钙化,继发纵隔内血管、支气管、上腔静脉等结构受累压迫,同时排除肿瘤、活动性结核感染、结节病等疾病。
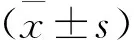
一、临床表现与既往病史
主要症状包括呼吸困难23例,咳嗽、咳痰9例,双下肢凹陷性水肿3例,发热2例,胸疼2例。11例患者从症状到初次发现胸水,时隔1~20年,中位时间5年,另12例患者症状与胸水几乎同时出现。患者均多次于外院行胸水穿刺、利尿等治疗,其中6例曾接受诊断性抗结核治疗1~6月,疗效欠佳。8例患者既往有肺结核病史,另13例中,5例胸部CT检查提示存在陈旧性肺结核可能,2例血清γ-干扰素释放试验阳性。2例患者有尘肺病史。其他疾病:高血压6例、糖尿病6例、慢性阻塞性肺病7例、慢性乙型病毒性肝炎4例。
二、胸腔积液特征
双侧胸腔积液12例,其中7例左侧为著,4例两侧量基本一致,2例合并左侧叶间积液;
仅累及单侧胸腔11例(左侧7例,右侧4例)。14例患者存在胸膜粘连、增厚,3例呈包裹性胸腔积液。23例患者行胸水穿刺送检,其中17例颜色呈黄色或淡黄色,6例呈淡红色。根据Light标准,23例胸水均为漏出液,比重均<1.018;
胸水总蛋白6.5~19.1 g/L,平均(13.8±3.9) g/L,胸水/血清总蛋白比例均<0.5;
胸水白蛋白4.7~16.3 g/L,平均(10.0±2.9) g/L,血清-胸水白蛋白梯度均>12.0 g/L,平均梯度值(26.8±5.4) g/L;
胸水腺苷脱氢酶(ADA)2.1~11.0 U/L,平均(6.2±2.5) U/L;
胸水乳酸脱氢酶(LDH)62.0~153.0 U/L,平均(85.4±30.0) U/L,胸水/血清LDH比值均<0.6;
胸水有核细胞总数(90~640)×106个/L,其中21例以淋巴细胞为主(60%~95%),另2例以中性粒细胞为主。
三、影像学表现(图1~4)
23例患者行胸部CT及肺血管CTA检查,纵隔内均表现出内纤维组织样增生,纵隔和(或)肺门淋巴结肿大17例、钙化14例,继发混合型肺动静脉狭窄23例,支气管不同程度狭窄14例,肺不张8例及阻塞性肺炎5例。其中左肺上叶不张4例,左肺下叶及右肺中叶不张各2例。23例患者主肺动脉直径为2.7 cm~4.3 cm,平均(3.6±0.4) cm,其中21例直径大于2.9 cm。15例患者接受肺血流灌注SPECT显像,均表现出双肺多发段及亚段血流灌注受损,其中3例以双肺上叶血流灌注受损为主。

图1~2 纤维纵隔炎肺血管CTA三维成像可见左上肺静脉截断及多处肺静脉狭窄(图1箭头所示),多处肺动脉局限性狭窄(图2箭头所示)及肺动脉增宽。图3~4 纤维纵隔炎胸部CT可见右肺中叶支气管狭窄(图3箭头所指)并右肺中叶不张(图4箭头所示),左侧胸腔积液。
四、肺功能和心功能检查
21例患者行肺功能检查,其中17例呈重、极重度混合型通气功能障碍,4例为重度阻塞性通气功能障碍。15例患者弥散功能呈轻、中度障碍,3例患者弥散功能正常,另3例因通气量小而未测出。23例患者入院时测血清N-末端脑钠肽前体(NT-proBNP)为60~7557 pg/mL,其中14例>125 pg/mL。23例患者经心脏超声估测肺动脉收缩压为42~115(77.5±5.6)mmHg(1 mmHg=0.133 kPa),其中22例收缩压>50 mmHg。
五、右心导管检查
18例患者于首次肺血管介入治疗前行右心导管检查。其中17例证实为肺动脉高压,测得肺动脉收缩压46~118 mmHg,肺动脉舒张压17~48 mmHg,平均肺动脉压(mPAP)28~76 mmHg,肺毛细血管楔压1~18 mmHg,心输出量3.2~7.9 L/min,心脏指数1.9~4.5 L/min,肺血管阻力4.2~12.9 Wood单位,全肺阻力4.9~15.6 Wood单位,体循环阻力12.3~32.5 Wood单位。另1例肺动脉压力正常,其肺动脉收缩压37 mmHg,肺动脉舒张压18 mmHg,平均肺动脉压24 mmHg。
六、治疗与随访(表1)
20例患者接受经皮肺血管球囊及支架置入术,接受静脉支架置入术后抗凝3个月,长期抗血小板、利尿以及吸入支气管扩张剂。10例患者在接受手术后胸水控制或复发频率减慢,其中1例术后支架内血栓形成;
2例患者术后症状改善,未复查胸部CT;
6例患者术后胸水未控制;
1例患者术中肺血管出血,止血送重症监护室48 h后死亡;
1例失访。3例患者拒绝手术,予以利尿、吸入支气管扩张剂治疗,其中1例患者合并肺动脉栓塞而抗凝治疗,3例患者胸水仍反复。

表1 23例患者治疗和随访
纤维纵隔炎又称纵隔纤维化,其特征是异常增生的纤维组织压迫纵隔内结构,从而产生一系列症状。国外患者年龄多为20~40岁[1],而本组患者年龄主要在60~80岁,这种差异可能与病因构成不同有关。在西方,该病常与组织胞浆菌感染相关[1, 6];
而我国文献报道中,多与结核杆菌感染相关[7];
其他相关疾病也有报道,如结节病、自身免疫性疾病、恶性肿瘤放疗等[8-9];
也可能与石棉接触和生物燃料暴露有关[10-11]。本组患者中,2例存在尘肺病史,8例有肺结核病史,另13例患者中,5例胸部CT提示陈旧性肺结核改变,鉴于我国是结核高负担国家,可能有患者既往存在潜伏结核感染而未被诊断。结核相关性纤维纵隔炎发病率尚不明确,国外对100例既往肺结核患者行胸部影像学随访评估,仅1例发展为纤维纵隔炎[12],然而纤维纵隔炎的发展是个漫长过程,回顾性研究显示,从发现结核杆菌感染到诊断纤维纵隔炎的中位时间长达16年[2]。
明确胸腔积液的特点和产生机制对病因的诊断与治疗极其重要。本组患者多为老年人,积液可累及单侧或双侧胸腔,常合并胸膜粘连、增厚,积液颜色多呈黄色或淡黄色,性质为漏出液,细胞分类多以淋巴细胞为主,LDH、ADA不高。关于积液形成机制,有学者认为继发于肺静脉狭窄导致静水压升高和继发于肺动脉高压的心功能不全的双重作用[13]。本组23例患者均存在混合型肺动静脉狭窄,与既往多篇文献报道一致[3, 13-14],其中14例患者血清NT-proBNP升高,也证明合并心功能不全。此外,国外有文献报道,纤维纵隔炎患者因压迫上腔静脉导致漏出性胸水[15],压迫胸导管及淋巴管导致淋巴液回流障碍形成的乳糜胸[16-17],以及因合并感染而导致渗出性胸腔积液形成[18]。总之,纤维纵隔炎因累及纵隔内结构的不同所致胸腔积液机制也呈多样化,而肺动静脉狭窄可能是常见机制,但胸腔积液产生与肺血管狭窄部位和程度的关系,目前尚未可知。
本组6例患者曾行诊断性抗结核治疗,分析其原因:(1)纤维纵隔炎缺乏典型症状,发病率低,医生对该病认识不足。患者多以呼吸困难、咳嗽、咳痰等不典型症状就诊,当面对这类胸腔积液患者时,常习惯性考虑结核性胸膜炎、恶性肿瘤等常见病因,而忽略少见病因。(2)影像学方面,6例患者胸腔积液同时合并胸膜增厚、纵隔淋巴结肿大,与肺结核的影像学表现相似[19]。其中2例患者因外院支气管镜下表现出气管狭窄、黏膜碳沫沉着,而被误诊为支气管内膜结核。(3)6例患者胸水以淋巴细胞为主,与结核性胸水的细胞分类特点相同。此外本组患者既往多有结核感染史,而血清γ-干扰素释放实验对陈旧性肺结核和活动性肺结核缺乏鉴别[20],这也可能是误诊原因。因此,对于诊断性抗结核治疗无效,且胸腔积液以淋巴细胞为主的患者,需考虑纤维纵隔炎的可能。
纤维纵隔炎目前诊断主要依靠胸部CT,肺血管CTA因其较肺血管造影检查创伤小、费用低,可作为评估肺血管狭窄的首选[4-5],肺血管CTA能有效评估肺血管狭窄部位与程度。有学者将胸腔积液、肺动脉高压征象、肺不张称为纤维纵隔炎三联征[21],本组8例患者符合“三联征”表现,占比约34.8%。当面对不明病因胸腔积液患者,同时合并肺动脉增宽、肺不张,需完善肺血管CTA检查,避免对纤维纵隔炎的漏诊。其他检查对纤维纵隔炎诊断价值有限,本组15例患者肺血流灌注SPECT显像表现出类似于肺栓塞改变,与既往文献报道相同[22],这种改变可能与肺动脉受纤维组织压迫有关,需结合肺动脉CTA检查与肺栓塞鉴别。有研究表明纤维纵隔炎患者,气管镜表现出粘膜碳沫沉着和支气管狭窄,这种镜下表现需与支气管色素沉着纤维化和支气管内膜结核鉴别[19, 23-24],避免误诊而延误治疗。纵隔及胸膜组织活检、全身正电子发射计算机断层显像检查多无特异性表现[4, 6],但对纵隔其他疾病如结核杆菌感染、恶性肿瘤等有鉴别作用。
纤维纵隔炎尚不可治愈,手术可能是目前最好的选择。外科手术可改善气道、大血管或食管的阻塞症状,然而对于广泛病变患者,外科手术可能增加并发症和死亡风险;
经皮肺血管和内镜下气管、食管球囊扩张或支架置入术可替代外科手术,但术后存在管腔再狭窄等风险[5]。系统评价显示经皮肺血管扩张及支架置入术能有效改善纤维纵隔炎患者临床症状,延长生存时间[25-26]。本组患者术后胸腔积液控制情况不一,差异可能与患者肺静脉狭窄根数及程度相关。此外,也有报道激素、抗真菌对个别患者有效[6, 27]。纤维纵隔炎患者临床表现因累及纵隔内结构不同而异,其治疗方案的制定也需个体化和多学科参与。
总之,胸腔积液作为纤维纵隔炎并发症之一,尽管积液特点缺乏典型特征,但结合肺血管CTA检查能有效提高诊断。当漏出性胸腔积液,积液以淋巴细胞为主,而患者既往有结核感染、尘肺等病史,临床医生需提高警惕,避免对纤维纵隔炎的漏诊。
猜你喜欢 肺动脉积液胸腔 肺动脉肉瘤1例报告承德医学院学报(2022年1期)2022-11-23NEAT1和miR-146a在结核性与恶性胸腔积液鉴别诊断中的价值传染病信息(2022年3期)2022-07-15妇科超声见盆腔积液诊断探讨中国典型病例大全(2022年11期)2022-05-13食管癌术后胸腔引流管拔除时机探讨中国医学创新(2022年10期)2022-05-101例单纯性肺动脉异常起源胎儿孕中期心脏超声漏诊分析安徽医学(2021年10期)2021-11-22胸腔积液中CRKL的诊断价值医学概论(2021年19期)2021-01-21急慢性肺动脉高压的介入治疗婚育与健康(2020年10期)2020-12-03关节积液要科学适当地抽掉科学导报(2020年51期)2020-09-09腹水、胸水、心包积液,都是什么病?大众健康(2016年6期)2016-08-03肺动脉高压可怕的“隐形”杀手健康博览(2016年8期)2016-05-14推荐访问:纵隔 胸腔 临床