脑卒中患者发生吞咽障碍的影响因素及其风险预测列线图模型构建与验证
来源:优秀文章 发布时间:2023-04-15 点击:
曹芳,周三连,翟佳佳,徐倩,张春梅,严雨薇,李胜利
脑卒中是我国居民病死和残疾的主要因素之一,近年来针对脑卒中的临床诊疗手段虽不断完善,病死率也得到了控制,但大多数存活患者仍伴有不同程度神经功能障碍,从而影响远期生存质量[1]。脑卒中后吞咽障碍由脑卒中后吞咽相关神经损伤或吞咽器官损伤所致,常导致脱水、营养不良等并发症,不仅延长患者住院时间,且增加照护难度和家庭负担[2]。目前,关于脑卒中后吞咽障碍的研究不断进展,相关研究指出,吞咽障碍会诱发窒息、肺部感染等并发症,一定程度上增加了脑卒中患者病死风险[3]。黄黎等[4]研究显示,吞咽障碍与脑卒中预后密切相关,可诱发吸入性肺炎而延长住院时间,增加病死率。因此,积极降低脑卒中患者吞咽障碍风险对于改善患者预后具有重要意义。现阶段,针对脑卒中后吞咽障碍影响因素的研究不断开展,发现多种因素与脑卒中后吞咽障碍有关[5-6]。但尚未评估相关因素对脑卒中后吞咽障碍的预测效能,本研究分析脑卒中后吞咽障碍的影响因素并构建其风险预测列线图模型,以期通过该模型预测脑卒中后吞咽障碍发生风险,明确重点干预方向,从而最大限度地降低脑卒中患者吞咽障碍发生风险。
1.1 研究对象 回顾性选取2016年10月至2021年10月南通市第一人民医院收治的550例脑卒中患者为内部验证组;
收集同时期南通市中医院、南通市第三人民医院收治的1 100例脑卒中患者为外部验证组。纳入标准:(1)符合《中国脑出血诊治指南(2014)》[7]中出血性脑卒中的诊断标准,符合《中国急性缺血性脑卒中诊治指南2014》[8]中缺血性脑卒中的诊断标准,有典型的临床症状,并经影像学(颅脑CT或MRI)检查证实;
(2)发病至入院时间<6 h;
(3)发病前吞咽功能正常;
(4)发病前认知功能正常,且具备生活自理能力;
(5)缺血性脑卒中患者接受静脉溶栓治疗,出血性脑卒中患者接受微创钻孔引流术治疗。排除标准:(1)合并脑部恶性肿瘤者;
(2)合并颈动脉瘤者;
(3)合并先天性神经发育迟缓者;
(4)合并鼻咽癌、食管癌者;
(5)合并重症肌无力者;
(6)因其他疾病导致吞咽障碍者;
(7)既往有咽喉、食管手术史者。内部验证组与外部验证组年龄、性别、BMI、脑卒中类型及美国国立卫生研究院卒中量表(National Institutes of Health Stroke Scale,NIHSS)评分比较,差异无统计学意义(P>0.05),见表1。

表1 内部验证组与外部验证组一般资料比较Table 1 Comparison of general information between internal validation group and external validation group
1.2 研究方法
1.2.1 临床资料收集 收集患者临床资料,包括:年龄、性别、BMI、发病至入院时间、基础疾病(是否合并高血压、高脂血症、糖尿病)、脑卒中类型(出血性脑卒中/缺血性脑卒中)、收缩压(systolic blood pressure,SBP)、舒张压(diastolic blood pressure,DBP)、NIHSS评分、焦虑自评量表(Self-rating Anxiety Scale,SAS)评分、蒙特利尔认知评估量表(Montreal Cognitive Assessment,MoCA)评分、气管插管时间。
1.2.2 吞咽障碍评估 吞咽功能评估方法:待患者意识恢复后由专科医生协同护理人员评估患者意识、格拉斯哥昏迷量表(Glasgow Coma Scale,GCS)评分及生命体征,当GCS评分≥12分时,进行洼田饮水试验[9]:协助患者取舒适坐位,嘱患者饮温水30 ml,观察饮水完成所需时间和呛咳情况(分为1级:一饮而尽,无呛咳;
2级:分两次以上饮完,无呛咳;
3级:一饮而尽,有呛咳;
4级:分两次以上饮完,有呛咳;
5级:无法将水饮完,且多次呛咳)。评估标准:(1)正常:1级,且饮水时间≤5 s;
(2)可疑:1级,但饮水时间>5 s或2级;
(3)异常:3~5级。针对洼田饮水试验可疑和异常患者继续行改良容积-黏度吞咽测试(volume viscosity swallowing test-Chinese version,VVSTCV)[10]:患者取坐位,采用不同容积(5、10、15 ml)和中稠度食物进行测试,嘱患者一口量由5、10、15 ml依次递增。吞咽功能有效性受损:患者每次吞咽后口腔残存食物,唇部闭合受损,需分次吞咽,经询问每次吞咽后有异物卡住或残留咽喉;
吞咽安全性受损:进食后音质改变(湿嗓音)、咳嗽、血氧饱和度降低≥3%。VVST-CV过程中发生吞咽功能有效性受损或吞咽安全性受损则评为吞咽障碍。之后每7 d复评1次,当患者意识清醒、全身状态稳定、能产生吞咽反射、少量误咽能通过随意咳嗽咳出、能半卧位维持半小时,则立即行直接摄食训练。留置胃管者每餐进食>200 ml,一日三餐,连续3 d无不适,喉镜检查残留少或无残留,即拔除胃管。根据患者吞咽障碍发生情况分为发生亚组和未发生亚组。
1.3 统计学方法 采用SPSS 25.0统计学软件进行数据处理。计量资料正态性检验采用Shapiro-Wilk检验,符合正态分布以(±s)表示,两组间比较采用独立样本t检验;
不符合正态分布以M(P25,P75)表示,组间比较采用非参数Mann-WhitneyU检验;
计数资料以相对数表示,组间比较采用χ2检验;
脑卒中患者发生吞咽障碍的影响因素分析采用多因素Logistic回归分析;
采用R 4.1.0软件包及rms程序包建立脑卒中患者发生吞咽障碍的风险预测列线图模型;
采用Bootstrap法重复抽样1 000次,计算一致性指数;
绘制校准曲线以评估该列线图模型预测脑卒中患者发生吞咽障碍的可靠性;
采用ROC曲线分析该列线图模型对内部验证组及外部验证组脑卒中患者发生吞咽障碍的预测价值。以P<0.05为差异有统计学意义。
2.1 脑卒中患者吞咽障碍发生情况 内部验证组中,发生吞咽障碍196例(35.64%)(发生亚组),未发生吞咽障碍354例(64.36%)(未发生亚组)。
2.2 发生亚组与未发生亚组临床资料比较 发生亚组与未发生亚组性别、BMI、发病至入院时间和合并高血压、高脂血症、糖尿病者占比及脑卒中类型、SBP、DBP、NIHSS评分比较,差异无统计学意义(P>0.05);
发生亚组年龄大于未发生亚组,SAS评分高于未发生亚组,MoCA评分低于未发生亚组,气管插管时间长于未发生亚组,差异有统计学意义(P<0.05),见表2。
2.3 脑卒中患者发生吞咽障碍的影响因素分析 以脑卒中患者是否发生吞咽障碍为因变量(赋值:发生=1,未发生=0),以表2中差异有统计学意义的指标〔年龄、SAS评分、MoCA评分、气管插管时间(均为连续变量)为自变量〕,进行多因素Logistic回归分析,结果显示,年龄、SAS评分、MoCA评分、气管插管时间是脑卒中患者发生吞咽障碍的影响因素(P<0.05),见表3。

表2 发生亚组与未发生亚组临床资料比较Table 2 Comparison of clinical data between occurrence subgroup and non-occurrence subgroup

表3 脑卒中患者发生吞咽障碍影响因素的多因素Logistic回归分析Table 3 Multivariate Logistic regression analysis of the influencing factors of neglutition disorders in stroke patients
2.4 脑卒中患者发生吞咽障碍的风险预测列线图模型构建及验证 基于多因素Logistic回归分析结果,构建脑卒中患者发生吞咽障碍的风险预测列线图模型,见图1。通过将原始数据重复抽样1 000次后(Bootstrap法)进行内部验证,结果显示,该列线图模型的一致性指数为0.818。校准曲线分析结果显示,该列线图模型预测脑卒中患者吞咽障碍的发生率与实际发生率基本吻合,见图2。ROC曲线分析结果显示,该列线图模型预测内部验证组脑卒中患者发生吞咽障碍的AUC为0.818〔95%CI(0.783,0.852)〕,特异度为0.695,灵敏度为0.867,约登指数为0.562,见图3。

图1 脑卒中患者发生吞咽障碍的风险预测列线图模型Figure 1 Nomogram model for predicting the risk of neglutition disorders in stroke patients
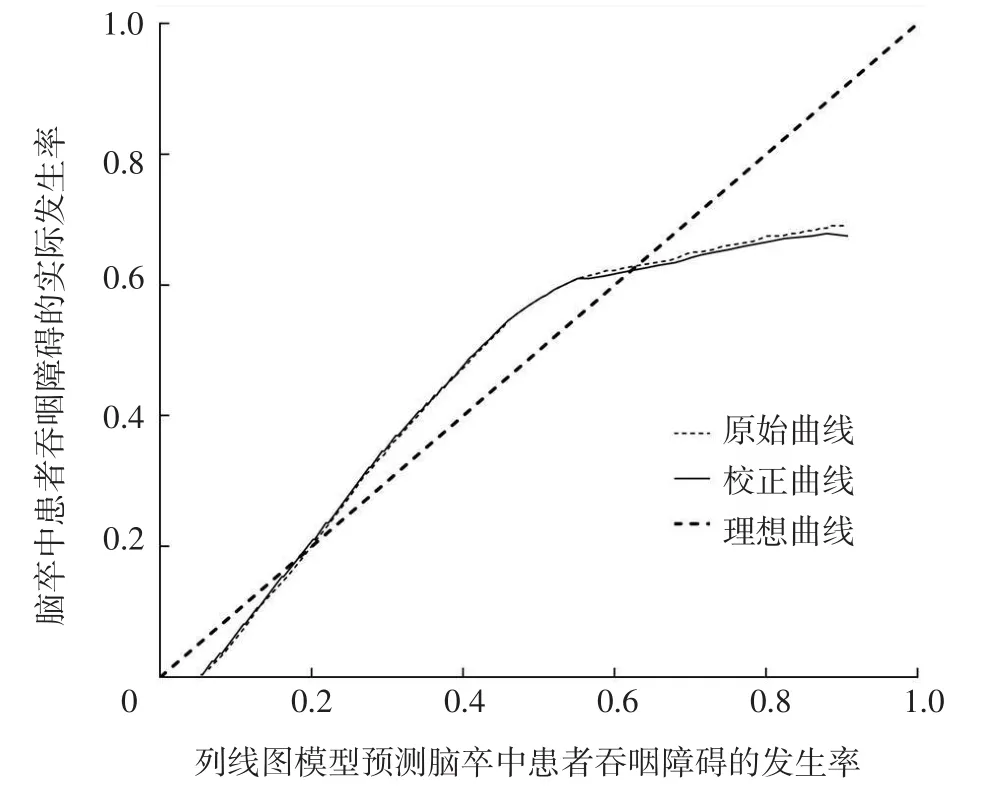
图2 列线图模型预测脑卒中患者发生吞咽障碍的校准曲线Figure 2 Calibration curve of nomogram model for predicting neglutition disorders in stroke patients
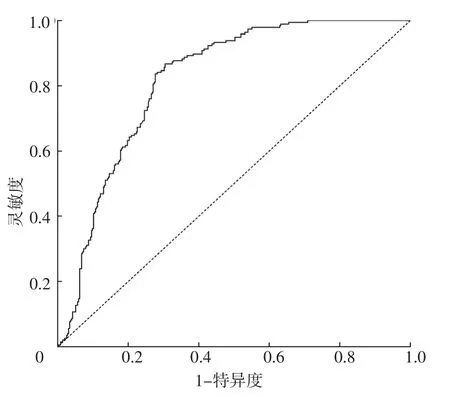
图3 列线图模型预测内部验证组脑卒中患者发生吞咽障碍的ROC曲线Figure 3 ROC curve of nomogram model for predicting neglutition disorders in stroke patients in internal validation group
2.5 外部验证 外部验证组中,发生吞咽障碍396例(36.00%),未发生吞咽障碍704例(64.00%)。ROC曲线分析结果显示,该列线图模型预测外部验证组脑卒中患者发生吞咽障碍的AUC为0.823〔95%CI(0.797,0.848)〕,特异度为0.743,灵敏度为0.730,约登指数为0.473,见图4。

图4 列线图模型预测外部验证组脑卒中患者发生吞咽障碍的ROC曲线Figure 4 ROC curve of nomogram model for predicting neglutition disorders in stroke patients in external validation group
脑卒中发病时常累及吞咽神经,导致吞咽肌功能减退甚至丧失,从而导致吞咽障碍,对患者饮食、生活及病情康复均造成一定影响[11]。曹猛等[12]对542例脑卒中患者展开调查发现,吞咽障碍发生率高达37.3%,认为吞咽障碍与脑卒中后住院时间、肺部感染及病死率有关。本研究结果显示,550例脑卒中患者吞咽障碍发生率为35.64%,进一步证实脑卒中后吞咽障碍发生风险较高,应积极制定有效防护措施,降低吞咽障碍发生风险。
脑卒中患者发生吞咽障碍的主要原因是“球麻痹”〔分为“真性球麻痹”(延髓麻痹)和“假性球麻痹”(双侧皮质脑干束受损)〕,与病变部位密切相关,与病变体积大小也有一定关系[13]。本研究结果显示,年龄、SAS评分、MoCA评分、气管插管时间是脑卒中患者发生吞咽障碍的影响因素。
随着年龄增长,食管上括约肌和咽部协调性逐渐降低,吞咽过程中食管上括约肌并不完全松弛,导致吞咽相关感觉功能进行性减退,咽部感觉和反射均减弱,从而增加吞咽障碍发生风险[14]。而脑卒中后患者各方面神经功能均存在不同程度损伤,这进一步加重了吞咽神经损伤,导致吞咽功能难以恢复,最终导致吞咽障碍。研究表明,即便无吞咽障碍的老年人,行吞咽造影检查后其进食异常率仍高达63.00%[15]。由此可见,年龄增长可作为脑卒中患者发生吞咽障碍的因素之一。
脑卒中后不仅导致患者躯体功能改变,且脑损伤可造成神经递质功能障碍及其受体发生改变,从而诱发心理障碍[16]。焦虑作为脑卒中后常见的心理症状,不仅影响患者康复依从性,且对于神经系统恢复造成一定影响,研究显示,焦虑情绪可导致口咽部肌肉系统、神经反射功能紊乱,影响正常吞咽器官活动能力,降低吞咽反射的敏感性,从而导致吞咽困难,增加吞咽障碍发生风险[17]。由此可见,脑卒中后焦虑对于病情康复造成极大负面影响,可导致吞咽障碍而影响患者康复效果。
研究指出,认知功能损伤越严重,患者发生异常进食行为的可能性越大[18]。脑卒中累及神经功能常导致不同程度认知功能障碍,而认知功能障碍患者缺乏一定自理能力,需依靠他人辅助进食,长久以往可产生依赖心理,同时影响患者进食自信,形成恶性循环,从而影响患者吞咽功能。此外,认知功能障碍患者咀嚼意识较差,整吞食物时可直接导致吞咽困难,从而增加吞咽障碍发生风险。
脑卒中累及呼吸中枢神经常需行气管插管以维持患者通气功能,减轻组织缺氧程度。但气管插管属于侵入性操作,易损伤口咽及喉部黏膜,同时牵连声带导致水肿和炎症,从而引发吞咽反射障碍。研究显示,气管插管期间咽喉部肌肉缺乏活动,久之则导致咽喉部肌肉萎缩,吞咽功能受限,从而导致吞咽障碍[19]。KESER等[20]研究认为,脑卒中后气管插管>48 h的患者吞咽障碍发生风险较其他患者明显升高。由此可见,脑卒中患者长时间气管插管会损伤咽喉部肌肉,从而影响吞咽功能,增加吞咽障碍发生风险。本研究基于上述影响因素构建风险预测列线图模型,该列线图模型具有良好的区分度,对于脑卒中患者发生吞咽障碍风险具有一定预测效能。
针对上述因素提出的合理化建议:(1)年龄:高龄患者吞咽障碍发生风险相对较高,对于此类患者应尽早进行吞咽功能评估,对于吞咽障碍风险较高者考虑尽早给予神经保护类药物治疗。(2)焦虑:脑卒中患者常伴有不同程度焦虑,待患者意识恢复后应给予一定心理干预,减轻其消极情绪,缓解心理障碍。(3)认知功能:脑卒中患者意识恢复后首先应评估其认知功能,对于合并认知功能障碍患者,应尽早进行认知训练,减轻认知功能障碍程度,同时还应指导患者练习咀嚼和吞咽功能,以促进吞咽功能恢复。(4)气管插管时间:脑卒中后行气管插管,应做好气道和咽喉部护理,减轻对咽喉肌肉造成的损伤,同时应注意做好吸痰管理,避免发生呼吸道感染而加重病情;
此外,还应加强评估患者呼吸功能,提倡尽早拔管,恢复自主呼吸能力。
综上所述,年龄、SAS评分、MoCA评分、气管插管时间是脑卒中患者发生吞咽障碍的影响因素,基于上述因素构建的列线图模型对脑卒中患者发生吞咽障碍具有一定预测价值,临床工作中应密切关注高龄、焦虑、认知功能障碍及长时间气管插管的脑卒中患者,积极实施干预,有助于预防吞咽障碍的发生。本研究局限性:未对球麻痹病变部位与病变体积进行深入分析,今后将扩大样本量做进一步分析。
作者贡献:曹芳、周三连、翟佳佳、严雨薇进行文章的构思与设计;
曹芳、翟佳佳、徐倩进行研究的实施与可行性分析;
曹芳、徐倩、张春梅、李胜利进行资料收集;
曹芳、张春梅进行资料整理;
曹芳撰写论文;
翟佳佳进行统计学处理;
曹芳、周三连进行论文的修订;
周三连负责文章的质量控制及审校,对文章整体负责、监督管理。
本文无利益冲突。
猜你喜欢线图亚组插管槭叶铁线莲亚组的研究进展园林科技(2021年3期)2022-01-19预测瘢痕子宫阴道试产失败的风险列线图模型建立现代临床医学(2021年1期)2021-01-26基于箱线图的出厂水和管网水水质分析供水技术(2020年6期)2020-03-17艾灸神阙穴对不同程度力竭运动大鼠海马区单胺类神经递质的影响❋中国中医基础医学杂志(2020年1期)2020-03-03冠心病患者肠道菌群变化的研究 (正文见第45 页)心电与循环(2020年1期)2020-02-27Beagle犬颈外静脉解剖特点及插管可行性广东医科大学学报(2020年6期)2020-02-06东山头遗址采集石器线图东北史地(学问)(2016年6期)2016-12-14深昏迷患者应用气管插管的急诊急救应用研究中国卫生标准管理(2015年4期)2016-01-14两种气管插管方法在老年慢性阻塞性肺疾病抢救中的比较中国当代医药(2015年29期)2015-03-01主动脉标化的儿童室间隔缺损与肺动脉宽度的相关性研究中国全科医学(2015年26期)2015-02-23推荐访问:线图 吞咽 患者推荐文章
- 2018年江西赣州市医疗急救中心招聘编外人员公告:赣州市医疗急救中心
- 升学宴策划活动方案|2018升学宴活动方案
- 小学六一游园活动总结 [小学六一游园活动策划]
- 2018年中国工商银行广东分行暑期实习生招聘岗位、报名时间:2018中国工商银行广西分行春招
- 澳洲留学八大名校排名申请条件_澳洲留学奖学金申请条件及时间
- [调工商档案介绍信范文] 工商档案查询介绍信
- 加拿大亲属移民政策最新更新|加拿大亲属移民条件
- 初一下册语文练习册答案人教版2018 2018人教版语文练习册答案
- 贵州贵阳房价2018 2018年贵州贵阳中医学院第二附属医院招聘方案
- 【2018广东省湛江市赤坎区审计局招聘公告】2018湛江市赤坎区教师招聘